東京医科歯科大学2014年研修医セミナー第3週「『免疫不全』という患者背景を実診療に活かして考える」−Vol.1
主訴も現病歴も全く同じ患者が来院。
見た目は軽症で、発熱のみを主訴としている。
患者背景を理解すると、診療アプローチはどう変わるのか。
国立国際医療研究センターエイズ治療研究開発センターの渡辺恒二氏が解説する。
まとめ:酒井夏子(m3.com編集部)
---------------------------------------------------------
通常の細胞は、分裂のたびにテロメアが少しずつ短縮、一定の長さになると細胞が寿命を迎え、分裂をやめる。一方、生殖細胞やがん細胞では、テロメラーゼと呼ばれる酵素が働き、長さを保つようテロメアを修復。一種の「不死状態」であることが知られている。
■ 感染症診療の5原則
司会 本日の講師は国立国際医療研究センターエイズ治療研究開発センターの渡辺恒二先生です。渡辺先生には去年も大変貴重な講義をいただき大反響でしたので、今年もお願いしました。貴重なお話をいただけると思います。渡辺先生、よろしくお願いします。
渡辺 ご紹介ありがとうございます。僕はご紹介があったとおり国立国際医療研究センター病院エイズ治療研究開発センターに勤務しています。普段はHIVの患者さんを診ることが多いのですが、コンサルトで一般の感染症も診ています。去年のセミナーではHIVを中心に話をしたのですが、今年は全く違うお話をさせていただきたいと思っています。
テーマは、「『免疫不全』という患者背景を実診療に活かして考える」。いかにも興味をそそりそうな感じですが、最初にイントロダクションとしてあまり感染症とは関係ない話から入り、先生方に今日どのようなことをお伝えしたいかをお話していきたいと思います。

これは僕と同じ病院で勤務されていて、日々御指導を頂いている大曲貴夫先生の本から取ってきた「感染症診療の原則」として5つの項目を挙げたものです。まず、患者背景を理解し、診察した後にどの臓器の感染かを考えていく。その臓器にはどのような微生物がつきやすいのかと考え、確率とエビデンスなどから抗菌薬を選択。それからどう反応するか、最初に下した診断が正しいか、適切な経過観察をしていくことを表しています。
今日の話は、5つの項目のうちの「患者背景を理解」することだけに集中して、お話ししたいと思います。
「患者背景を理解」以外部分。例えば、「どの臓器の感染」かを考えるときに必要な、診察や検査、レントゲンの読影というのは、今日お話しすること(患者背景についての問診)以上に大切だと思います。今日は「患者背景の部分」のみお話ししますが、それは診察や検査が重要ではないということではありませんので、間違えないようにしてください。
■ 患者背景によって対応が変わる
それでは最初の症例です。


感染症とは全く関係ありません。主訴は胸痛、呼吸苦、たまにいますよね。現病歴は、受診当日朝から喉の痛みがあり、痰絡みの咳もあるため当院の総合診療科を受診しています。診察待ちで看護師さんが問診票を回収しようと近づいたところ、青ざめた表情で胸を押さえ「痛い」とうずくまってしまったために、ストレッチャーに移動しベッドでの診察になっています。
本人の許可を得て出していますが、手前側が該当の患者さんです。何を考えますか。明らかですね。お腹が出ています。胸痛の原因を狭心症などの血管系の病気を考えますね。
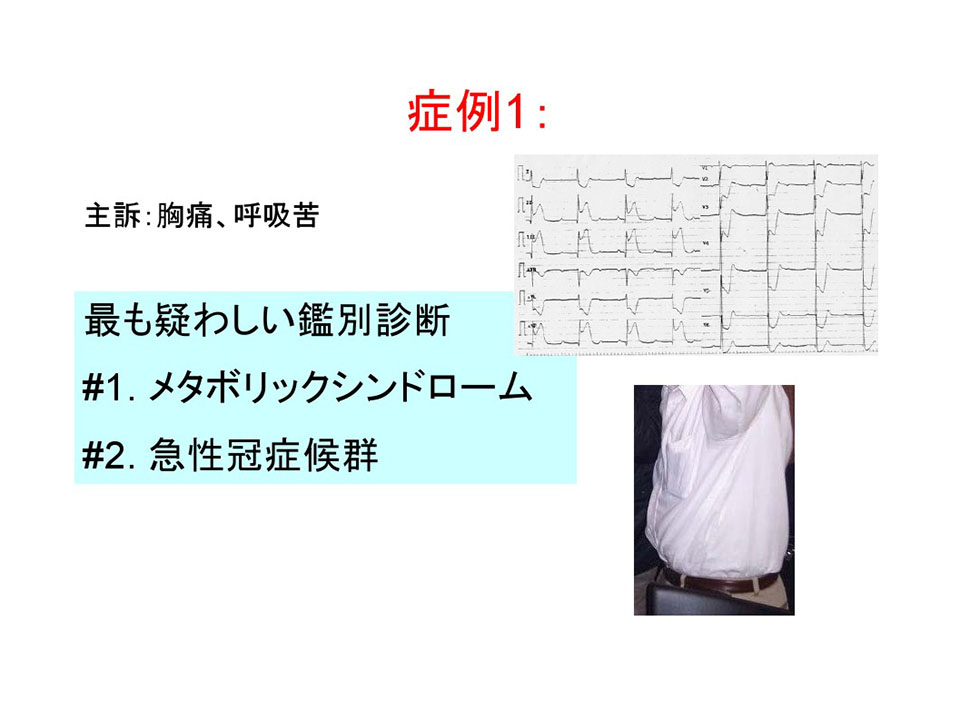
ここまでよろしいでしょうか。
では次の症例です。

主訴が胸痛、呼吸苦で、前述した症例と同じ主訴で同じ病歴です。
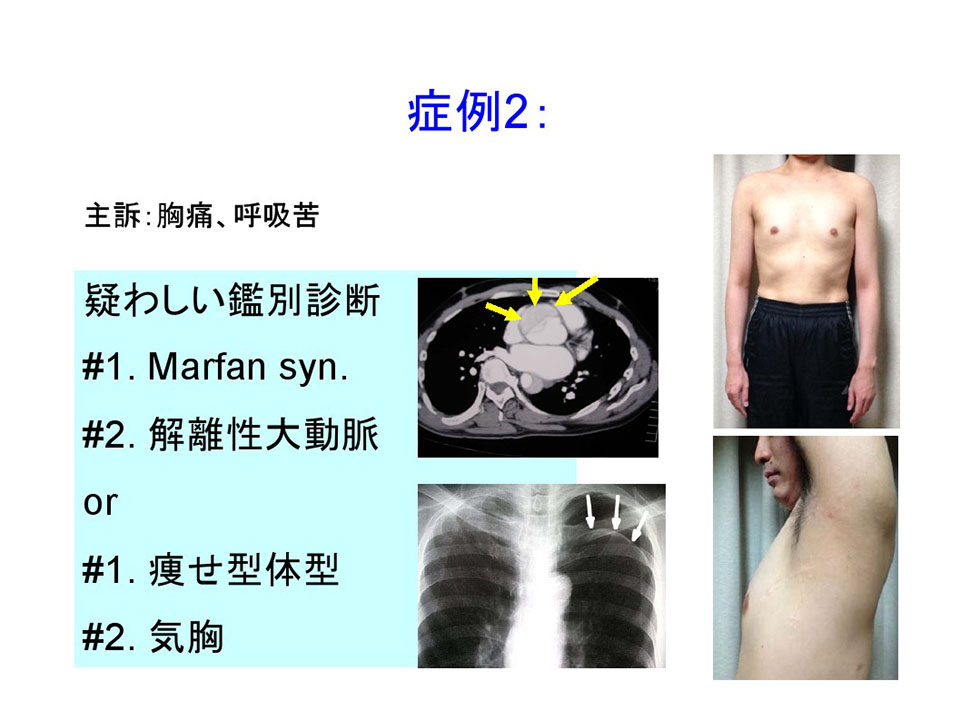
実はこれは僕の大学の後輩です。現在の彼の写真を示しましたが、当時はもう少し痩せていました。同じ主訴であってもこのような人だったらどう考えるか。少しやせ型の体型から気胸を考えます。また少し手が長いですよね。手の長さからこの人はマルファン症候群がもともとあって、大動脈解離が併発したかもしれないとも考えられる。同じ主訴で同じ病歴ですが、見た目によって鑑別が違うのが分かりますでしょうか。実際の診断は、気胸で彼は数回手術を受けています。
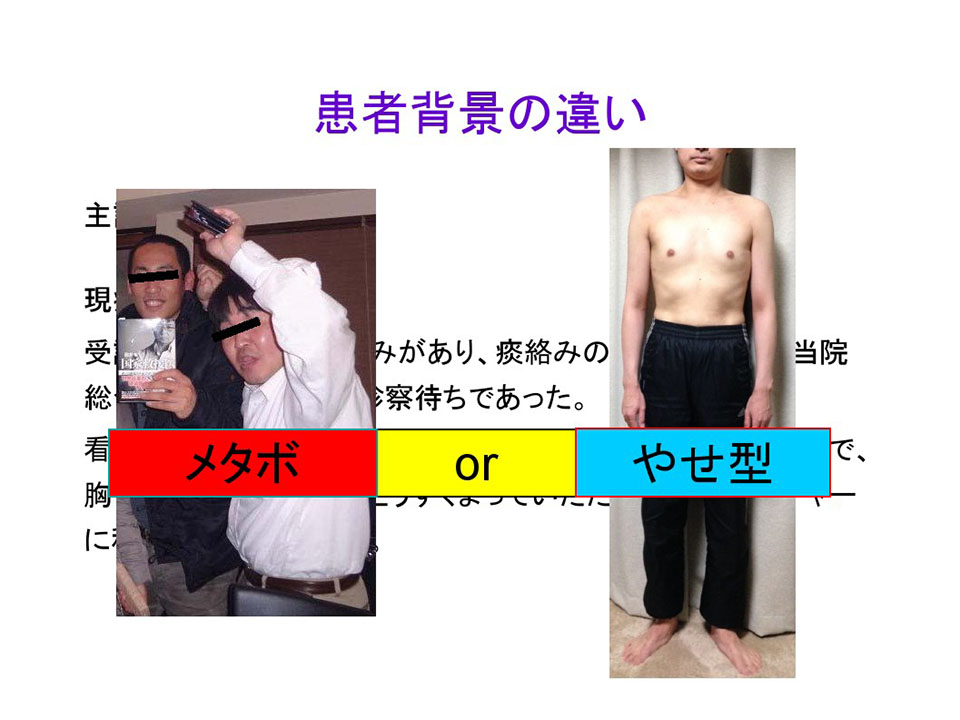
患者背景の違いで鑑別診断が変わってくる例を紹介しました。このように、患者背景は案外重要です。
患者さんは、「自分が、なんで来たか」という話は一生懸命します。聞かなくたってするわけです。「先生、聞いてください。胸が3日前から痛くて」という話は、こちらから聞かなくてもしてくれるわけです。
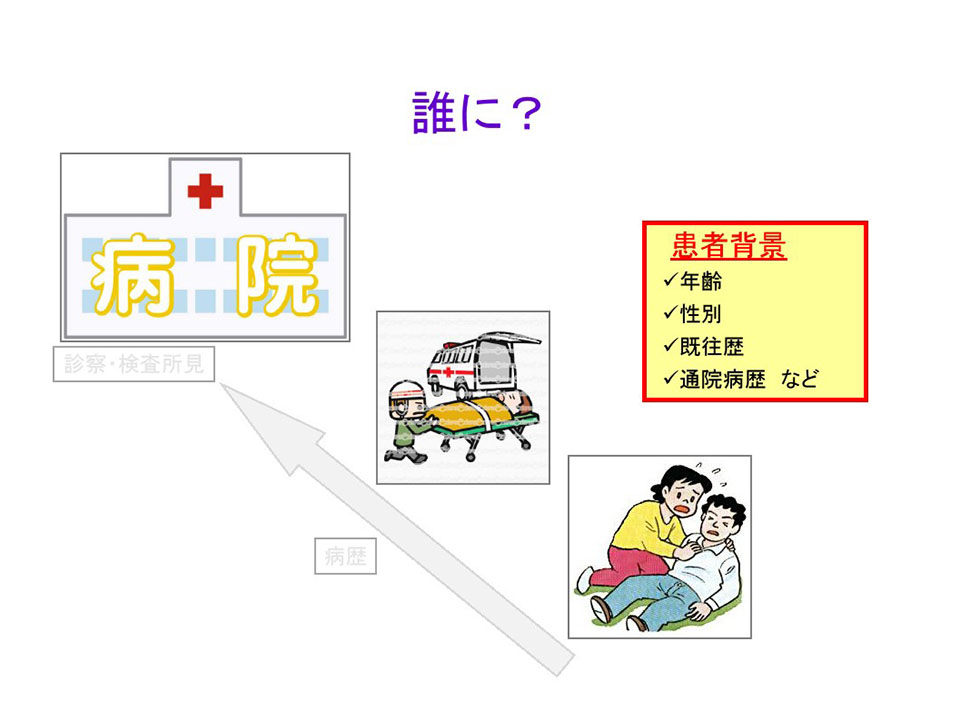
しかしそうした問診と同時に、「誰に起こったか」ということを考えることも大事です。患者背景ですね。年齢や性別、手術の既往歴、通院病歴、服薬歴ということです。たまに患者さんが不整脈薬など色々な薬を服用していても、外来では全くその話をしてくれなかったため入院してみて服薬歴に気付くということがあります。患者さんに、「早く教えて下さいよ」と言うと、「先生(お医者さん)っていうのは、そういうの(私のこと)は全部知っているものではないのですか」と。紹介状も何もなくても、「私のことだったら先生は何でもわかってくれる」というふうに思っていたりすることもあるわけです。患者背景に関する質問は、closed question (yes or no question) でしっかり聞く必要があると思います。
■ 患者背景を意識した問診
「『患者背景』を意識した問診も行う」。これは何を言いたいかというと、患者背景というのは、医者である僕たちが聞かない限り、あまり取れない情報なのです。ですので、ある程度の知識を持ち、「こんな手術とかをしたことがありますか」と、あえて closed question (yes or no question) で聞き、見落としがないようにしないといけない。患者さんから自ら話してくれないようなことが多々あるのです。ですので、医学的知識をベースにした closed question (yes or no question) で患者背景を整理する技術を研修医のうちに習得することが、非常に大事です。
どのような人が、どのような疾患に罹りやすいかが、頭の中で整理ができていると、あまり診察しなくても診断が絞れるようになります。僕の研修医時代の上司を例にお話しします。例えば救急車からの電話で、何歳、何とかで、どこにかかりつけという情報を電話で受けただけで、8割ぐらいは何の疾患が分かると豪語していました。今の例えは極端すぎるかもしれませんが、そのくらい「患者背景」を理解することよって、今何をしなければいけないかということが絞れてくる。そういう意味で、「患者背景」に関する問診は、すごく大切です。今日の1番目のポイントとして、(まだ感染症の話になっていないのですけれども、)現病歴などの現症に関する問診と患者背景因子に関する問診を、先生方の頭の中で分けて考えるということを挙げさせていただきました。
もちろん、現症は大切ですね。身体所見も含めて今何が起こっているか?もちろん重要なことです。それとは分けて、「背景因子に何があるか」「バックグラウンドとして危険因子に何があるか」を聞いていく。「現症や現病歴に関する問診」なのか、「背景因子の問診なのか」2種類の問診を整理して分けて考える。患者の背景因子が分かると、疾患のリスクファクターが何なのかが分かってきます。もちろん、上手く背景因子が取れるようになってくるには、知識や経験が必要となってきますが、それは時間をかけて自分の中で育てていけば良いと思います。今日の講義も、上手く背景因子が取れるようになるために少しでも役立ってくれればよいと思いながら行います。

例えば、心筋梗塞で入院した患者さんを担当したとします。その人の病歴や背景因子を細かく追っていき、「この人が心筋梗塞で入院したのは必然なのか(そのような背景因子をもともと持っていたのか?)、それとも偶然なのか(まったくリスクとなる背景因子なしで発症したのか?)」ということを整理するだけで、勉強になります。この知識は、将来先生方が外来デビューするときや、3年目以降に救急病院で勤務することになったときの患者トリアージなどに役立ちます。知識を得て、yes‐no questionをしっかりミスなく使えるようにすることが大事です。
引用:研修最前線 M3 2014年6月30日(月)
![]()
![]()

![]()
![]()
