最新の社会情勢レポート!!
医療事故調査制度に関する“厚労省案”の法制化、第2次医療崩壊を招く
“厚労省案”の法制化、第2次医療崩壊を招く - 満岡渉・諫早医師会副会長に聞く 日医案、病院関係団体案を軸に検討すべき 日本医療法人協会主催で、去る9月21日に開催された“医療事故調”に関するシンポジウムでフロアから発言した、諫早医師会副会長の満岡渉氏は、長崎県医師会主催のシンポジウムで9月に、日本医師会常任理事の高杉敬久氏と、医療事故調をめぐって、論戦を展開したことを明らかにした(『厚労省“事故調”案、議論の余地大、医法協シンポ』を参照)。“医療事故調”の議論で、極めて重要なポイントである、医療事故調査の報告書を患者側に渡すか否かが論点だったという。 ---------------------------------------------------------------- ――長崎県医師会で日医の高杉常任理事の講演会を開かれたとお聞きしました。 はい。9月8日に高杉先生をお招きして、県医師会主催で、「医療事故調査制度に関する講演会」を開催しました。高杉先生には今年5月に厚労省の検討部会が取りまとめた「医療事故に係る調査の仕組み等に関する基本的なあり方」に賛成する立場からご講演いただき、私が「基本的なあり方」に反対する立場からお話ししました(厚労省案は『院内調査、「外部の医療者の支援」が原則』を参照)。 ――お二人の意見の最も異なる点は何でしょうか。 端的に言うと、第三者機関の調査報告書をどう扱うべきかという点です。 ちょっと背景を説明しますと、2007年から2008年にかけて、医療事故調査のあり方について、厚労省の提示した第2次試案、第3次試案から大綱案を軸に大きな議論がありました。2009年の政権交代を機にいったん議論は中断しましたが、厚労省は2012年2月、「医療事故に係る調査の仕組み等のあり方に関する検討部会」を発足させて議論を再開しました。その結論が今年5月の「基本的なあり方」です。 一方、日医では、2012年9月「診療に関連した予期しない死亡の調査機関設立の骨子(日医案)」を発表しましたが、10月の代議員会で多くの批判を浴びたため、改めて2012年末に「医療事故調査に関する検討プロジェクト委員会」を発足させました。その報告書が今年6月に発表された「日医検討委員会答申」です(『日医“事故調”案、「8割以上の賛成得られる」』を参照)。また昨年末から今年にかけて、医療法人協会などの病院団体や全国医学部長病院長会議が独自の案を発表しています(『厚労省検討会“事故調”案、大綱案と同じ - 小田原良治・日本医 療法人協会常務理事に聞く』などを参照)。 多くの案があって分かりにくいですが、私はこれらの事故調案は、責任追及を指向する「第三者機関型」と、再発防止を目指す「院内調査型」に分けられると考えています。前者は「有害事象の報告・学習システムのためのWHOガイドライン」に定められた非懲罰性・秘密保持の原則に違反し、後者はこれに準拠するものです。そして、両者の決定的な違いが、事故調査報告書が訴訟に利用できるか否かという点です。つまり、報告書を訴訟に活用することを前提にしているのが「第三者機関型」で、報告書を訴訟に使用させないのが「院内調査型」です(表参照)。 表1 医療事故調査の「第三者機関型」と「院内調査型」の相違(提供:満岡氏) ――厚労省の「基本的なあり方」は、報告書を訴訟に使用できる仕組みです。 そうです。その点が私が「基本的なあり方」に反対する最大の理由です。WHOガイドラインは、有害事象の再発防止のために失敗から学ぶということを最も重視しています。そのため有害事象が起こったら、どういう失敗をしたのか、当事者から情報を収集しなければいけません。でも誰でも自分の失敗を人に話すのは抵抗がありますし、それが処罰につながるなら、なおさらです。そこで当事者から失敗経験をうまく引き出すためにどうしたらいいのか、その条件を提示したのがWHOガイドラインです。 中でも重要なのは「非懲罰性」と「秘密保持」で、医療安全・再発防止のための情報収集は、責任追及・懲罰につなげてはいけないという点。つまり調査報告書を訴訟に使ってはいけないのです。それをやってしまったら、自分の失敗を話した人間が損をするのですから、誰も自分のミスを認めないというモラルハザードが必ず起こります。医療安全は達成できず、結局患者さんの利益が損なわれます。 ――厚労省の検討部会ではそのような議論はなかったのでしょうか。 厚労省の検討部会は、事故調査を責任追及に利用したい委員と、再発防止のための制度を目指す委員とのせめぎあいでした。 しかし、私は、あらかじめ責任追及派が多数になるように人選されていると思っています。当然のように、責任追及型の案で押し切られました。例えば昨年10月26日の第8回検討部会の議事録を読んでください。ここでの加藤良夫弁護士や宮澤潤弁護士の発言を見れば、彼らが事故調査を犯人探しと責任追及のために行おうとしているのは明白です。ただ、責任追及のためにやるのだと本音を言ったら、医療側が席を立ちますから、あくまで建前は再発防止です。 鹿児島のシンポジウムで中澤堅次先生が言われたように、「再発防止という名目で事故を報告させ、原因究明という名目で調査を行い、結果は責任追及に流用する」ということです。再発防止のための報告書を責任追及に使うのですから、これは「目的外使用」です。中澤先生は、この仕組みは「振り込め詐欺に近い」と言われました。 ――日医検討委員会答申では、報告書を患者・家族に交付しないとしています。 はい。日医の「医療事故調査に関する検討委員会」委員長として、答申を今年6月にまとめた、寺岡記念病院理事長の寺岡暉先生もそこに苦心したと言われていましたが、この日医案はWHOガイドラインに準拠しており、調査報告書の患者・家族への交付はありません。調査して説明する、それだけです。2012年の「骨子(日医案)」に批判が出て横倉日医会長が改めてプロジェクト委員会を招集して諮問し、それに対して答申したのがこの案ですから、これが現時点での日医案です。私はこの案に大筋で賛成しています。 ――では、厚労省の「基本的なあり方」と日医案は全く違う。 その通りです。しつこいですが、前者は報告書の交付あり、WHOガイドライン違反で責任追及型。後者は報告書の交付なし、WHOガイドライン準拠で再発防止型です。両者は水と油ほど違います。 ところが高杉先生はm3.comのインタビューなどで、厚労省案は日医案をよく反映していて内容が近いと言われていますので、それはちょっと違うんじゃないかと思っていました(『医療事故調”の議論は8合目 - 高杉敬久・日医常 任理事に聞く』を参照)。 今回の長崎の講演会は、そこを確認させていただくいい機会だと考えていたところ、フロアから、「厚労省案と日医案は随分違うのではないか、高杉先生はどちらの立場なのか、報告書を患者・家族に交付するのに賛成なのか」という趣旨の質問がありました。 ――高杉先生の回答は。 「私は報告書を交付すべきだと思う」と言われました。「それでは高杉先生の考えは日医案と食い違うのではないか」との指摘もありましたが、「そうでないと患者・家族や国民の納得が得られないから」とのことでした。そこで私が、「患者・家族に報告書を渡すのは、一見患者の立場に立っているように見えて、 実は患者の安全にも、医療の質向上にも日本の医 療を守るのにも逆行しているのではないか」と意見を述べました。フロアからも報告書を交付するのに反対という意見が大勢を占めましたので、結局高杉先生も、「今日は宿題をいただいたので持ち帰ってよく検討したい」と言われました。 ――報告書を交付しないとなると、責任追及はどうあるべきなのでしょうか。 誤解のないように付け加えますが、私は「医療者の責任追及をするな」と言っているのではありません。前に述べたように、再発防止のための事故調査と責任追及のためのそれとは全く性格が違っていて両立できないのだから、別組織でやってほしいということです。言い換えると、再発防止のために行った事故調査報告書を、責任追及に「目的外使用」するのは止めてくださいということです。 もちろん医療者には、医療の内のプロセスとしての説明責任があり、謝罪が必要な場合もあります。報告書を交付しないといいましたが、証拠制限して結論部分を文書にして渡すなど、やり方はいろいろあると思います。それを患者さん側が納得できないなら、責任追及は医療の外のプロセスなので、最終的に司法の手に委ねるしかありません。 ――事故調査制度の今後の展望は。 現在発表されている様々な事故調案は、厚労省案を除くと、日医案をはじめ、病院団体の案(医法協・四病協・日病協案)、全国医学部長病院長会議案は、WHOガイドラインに準拠しているという点で足並みをそろえています。つまり、厚労省案のみ異質なのです。 今はまだ医療関係者の大部分が厚労省案について知らないので無風状態ですが、これを無理に法制化しようとすれば、大混乱が起こるのは間違いありません。下手をすると福島県立大野病院事件以来の、第2次医療崩壊が到来するかもしれません。 わが国ではこれから否応なく超高齢・多死社会を迎えます。ハイリスクの患者も看取りも急増して医療サービスの需給バランスは急速に悪化します。そんな中で責任追及型の制度を作れば、何が起こるか火を見るより明らかです。 よく責任追及派の事故調論者が、医療界は何にも変わっていないとか、責任を果たしていないとかいうのですが、私は強い違和感を覚えます。大病院はもちろん小規模の診療所でも医療安全管理委員会をやっており、都道府県医師会ではそれぞれ独自のADRを整備しつつある。1999年とは様変わりしています。厚労省には医療界の自律的な取り組みを支援してほしいと思います。 |
2013年10月3日 提供:橋本佳子氏(m3.com編集長) |
医療事故と航空事故、共通点は多々
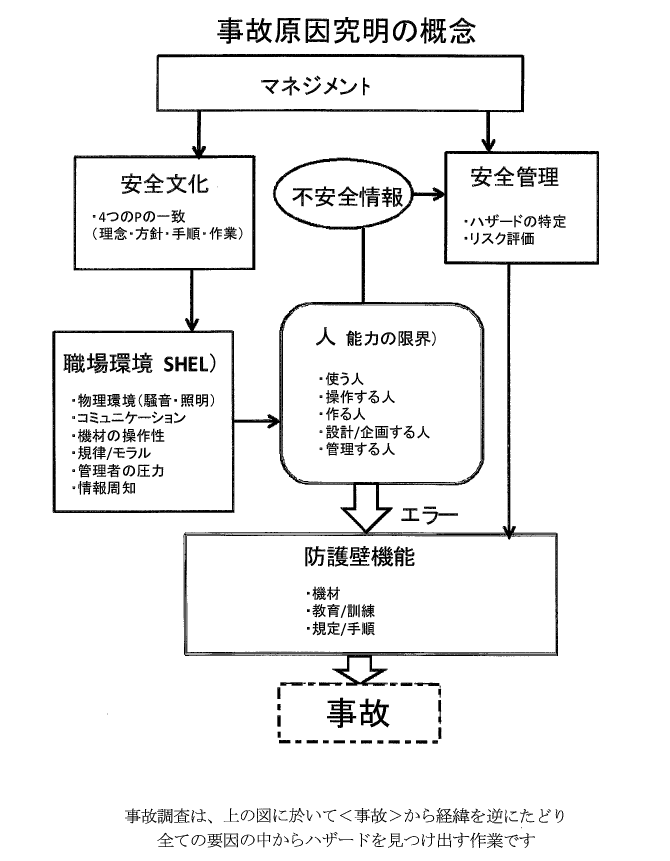
「安全管理システム」の構築 ------------------------------------------------------------- ――2007年1月の控訴審判決後、安全対策としてはどんなかかわりをされていたのでしょうか。 日本航空の安全推進部に所属し、2010年に定年退職しました。また、医療界の方を対象に講演する機会もありますが、航空事故の例を基にお話すると、比較的理解していただけるようです。 航空の分野で発達した安全管理の手法は、医療分野でそのまま適用できると考えています。これまでお話した事故原因究明の概念もそうです。従来は、「事故を起こした人が悪い」として、その人を罰して、一件落着としていた。しかし、その原因を突き詰めていくと、最終的には国・行政の監督までさかのぼるいろいろなファクターがあります。これを全て調べていくことが必要です(図2、文末)。 ――いずれも一人の人間のエラーだけで発生する可能性が少ない。 いわゆるシステム性のトラブルが多いのです。例えば、手術時に鉗子やメスなどを、本来使わない場面で使い、何らかの事故に結び付いたとします。それ自体の問題もさることながら、その病院では皆がそのように使っていたとすると、病院内に「不安全文化」があるわけです。事故の当事者を処罰しても、他の人が同じことを続けていたら、改善にはつながりません。 「不安全文化」の改善には、「安全管理システム」(セーフティー・マネジメント・システム)の取り組みが大事です。「不安全事象」に関するさまざまなデータを基にして、それを分析して、責任者を決めて安全対策を講じる。その後はきちんとフォローして、それで十分かどうかを確認する。不十分な場合にはデータを追加して、対策を補強する。こうしたサイクルを常に回していく。 こうした取り組みを実施するには、現場から「不安全事象」に関するレポートを報告してもらうことが必要。これは「無罰」でなくてはいけない。「たまたま眠かったので、うっかりしてこうしたミスをしてしまった」などの事実を安全管理部門に報告する。報告を受けた側は、その責任を追及するのではなく、「なぜ、居眠りするような状況になったのか」、その背景を調べなくてはいけない。疲れていたのか、仕事のスケジュールが過密だったのかなど、いろいろなことがあり得ます。その原因を一つひとつ潰していく。いろいろな環境が影響した結果が、個人のエラーにつながるという考え方です。 これは航空業界だけでなく、医療界にも当てはまることです。医療の現場は非常に忙しい。酸素の配管ミスが起きたのであれば、器具を変え、誤ってつなぐことができない仕組みにすればいい。そうした工夫をするのが安全管理です。医師が書いたカルテの字が汚く、読み間違えたのなら、カルテを電子化するなどして、エラーが生じない体制に変えていかなければいけない。 医療界の大きな問題として、医師不足があります。その結果、過労死寸前の状態で働いている人もいる。重労働を続けていたら、事故を起こさないはずはありません。この問題はまさに国、行政までさかのぼらないと、改善しません。背景を調べて、きちんと改善することが非常に重要です。 そのほか、航空事故と医療事故の共通点としては、「現場の行為者の特定が容易で、被害者や警察の非難や容疑者の対象になりやすい」ことも挙げられます。 ――専門性が高いという事情もある。 そのことは、誰か「権威者」を連れてくれば、確定できるという意味でもあります。専門性をある程度、理解しないと、意見書などを基に警察、検察の主張を組み立てることができませんが、その権威者が非常に有効な証言をしてくれれば、それだけで警察の主張はほとんど固まってしまう。一般的な事件であれば、警察が一生懸命に捜査をしなければいけないのと大きな違いです。 ――責任追及には、お金がかかる点も共通点かと。 JL706 便事故の場合、弁護士費用だけで、無罪になったために国が補償してくれた分だけでも、数千万円に上ります。捜査に費やした税金もあります。我々としても、機長組合から公判のたびに、名古屋地裁や名古屋高裁まで支援に来てくれていましたから、その費用なども相当かかった。 安全対策に取り組めば、こうした費用、ひいては国民の負担そのものが減るのです。言い換えれば、安全対策にお金をかけないと、かえって高負担を強いられることになる。損害賠償保険の保険料もかかる。医療も同様で、医療安全に対しても予防措置が取れれば、その後に問題が発生した時にかかるであろう費用を節約できる。 また、実際に事故に至った場合には、意味のある事故調査がなされているかを見ていくことも必要です。国民は税金を払っているのだから、きちんとそれを見張っていく。その結果、事故調査の手法が向上し、ひいては安全の向上につながります。 運輸安全委員会の予算は、2012年度の場合ですが、年間400億円を超えています。これは航空事故だけでなく、鉄道などさまざまな事故の調査費用です。これで成果が表れるならいいですが、何があるかを聞きたいくらいです。 最近では、ボーイング787型機のバッテリーの問題。2010年7月に 長崎県のハウステンボスで、旅客船が爆発事故を起こしています。使われていたのは、リチウムイオンのバッテリーです。この時も、運輸安全委員会が調査しています。「バッテリーが過熱して、可燃性の気体が船の中にたまり、それにより熱くなった甲板が発火したことによる」というのが事故理由。これは結果であって、原因ではありません。なぜ過熱したかが問題なのですが、この点は全く調査されていない。この時、きちんとした調査が行われ、原因究明がなされていれば、今回の事故は防げたかもしれません。
図2 事故原因究明の概念
|
2013年9月10日 提供:橋本佳子氏(m3.com編集長) |
最新鋭クルーザーを展示「ヨコハマフローティングヨットショー」…9月27-29日
マリーナに浮かぶ最新鋭のクルーザーの数々が体感できる「ヨコハマフローティングヨットショー」は、今年で18回目を迎える。ヨットのあるべき姿である海上展示を日本で最初に行ったのが、このヨットショーだった。今回は海上展示が23艇、陸上展示では15社が展示する。 9月28日、29日の2日間は、オーストラリア生まれのアクセスディンギーの体験乗船、クルーザースクール体験セーリングと、ヨットオーナー必見のプロが教えるお役立ちセミナーを実施する。また両日にはウクレレバンドや、ビッグバンドによるライブ演奏もある。 入場は無料。 |
2013年9月21日 提供:RESPONSE |
働く人の6割「仕事に悩み」…厚生労働省調査
2007年の前回調査より2・9ポイント増え、同省は「職場の人間関係や過重労働などが改善されていない」とみて、企業などに一層の取り組み強化を求めている。 調査は、10人以上が働く民間事業所の従業員らを対象に昨年12月に実施し、9915人が回答した。 「強い不安、悩み、ストレスがある」と答えた人に複数回答で原因を聞いたところ、トップは「職場の人間関係」(41・3%)で、要求水準が高すぎるなどの「仕事の質」(33・1%)、過重労働などの「仕事の量」(30・3%)が続いた。また契約社員の44・2%、派遣労働者の60・4%が「雇用の安定性」を挙げた。
|
2013年9月20日 提供:読売新聞 |
川崎病、罹患率最高に
主に乳幼児がかかる原因不明の病気「川崎病」の4歳以下の罹患(りかん)率(人口10万人当たりの患者発生率)が2012年に264・8人となり、1970年の全国調査開始以来最高となった。日本川崎病研究センター(東京)がまとめた。 新たな患者は1万3917人で、58%が男児。患者の発生は1月に多かったという。 川崎病は全身の血管に炎症が起こり、発熱や結膜の充血などの症状が現れる。後遺症として心臓の冠動脈にこぶが残り、心筋梗塞などを引き起こすことがある。原因不明だが、感染症との関連が疑われている。最近では1986年に全国規模の流行があり、いったん減少したが、90年代半ばから再び増加傾向にある。
|
2013年9月24日 提供:共同通信社 |
予防ケアが医療費増大の歯止めとなる。
先行投資として国は医療費の中身を治療から予防ケアにシフトさせるべき。
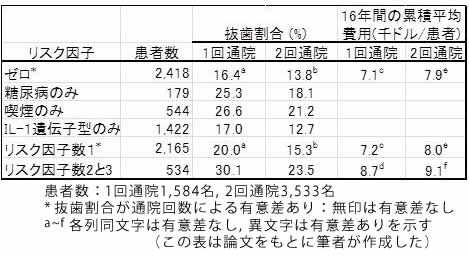
そこで本論文では、歯周病と診断されたことがなく定期的健診を受けていた34〜55歳の5,117名につき、歯周病に関して患者を高リスク患者と低リスク患者に分け、年1回と2回の予防的通院が歯の喪失(抜歯)とどのように関係しているかを16年間の保険請求(米国保険会社)から調べた。低リスク患者は喫煙歴なしあるいは10年間喫煙せず、糖尿病歴なし、インターロイキン-1 (IL-1) 遺伝子型陰性(試料は患者自身が綿棒で歯垢を採取し、大学に送付して遺伝子型判定)とし、喫煙、糖尿病、IL-1遺伝子型陽性の一つでも該当する場合を歯周病の高リスク患者とした(なお、これら3指標はいずれもこれまでに歯周病との関連性が強く示唆されているものである)。2回通院あるいは1回通院での抜歯割合は、表のとおりである。リスク因子ゼロあるいは1の患者では通院2回で有意に抜歯が減少したが、リスク因子が2あるいは3の患者で有意差はなかった。リスク因子ゼロとリスク因子1の患者で同じ通院回数で比較すると有意差はなかった。リスク因子が1〜3での抜歯割合はおよそ17、24、39%となり、リスク因子が増えると抜歯は有意に増加した。
ケアの費用に関しては、本論文の付録として別に記されている。患者5,117名の16年間のケアの総費用は4,008万ドルと計算された。患者一人当たりの16年間の累積平均費用は、リスク因子数と通院回数により7.1〜9.1千ドルの範囲にあった(表)。なお、遺伝子型分析費用は150ドルとしている。ケア費用はリスク因子1以下では同じであったが、リスク因子が複数あるとそれらにくらべ有意に増加した。 2回通院は、高リスク患者では明確に利益があるのにくらべ、低リスク患者でははっきりとはしなかった。リスク因子2〜3で1回通院の患者の抜歯割合は低リスク患者のほぼ2倍であった。複数のリスク因子のある2回通院の患者の抜歯割合はリスク因子1以下の患者の50%以上高いことを考慮すると、リスク因子が1以上の患者では年2回通院では不十分であり、さらに多い回数の通院が必要かもしれないと考察している。なお、1以上のリスク因子のある患者534名のうち68%はIL-1遺伝子型陽性の喫煙者であった。結論的には、遺伝子バイオマーカーと通常のリスク因子を組み合わせて患者を階層化(区分化)するオーダーメイドの取り組みは、予防歯科での医療費配分に役立つであろうと述べている。 端的にいえば、リスク因子1以下の患者は年2回の健診は必ずしも必要ではなく、逆に複数のリスク因子のある患者は年2回以上の健診が望ましいということのようである。このようにして、"不必要なサービスは止め、慢性疾患を予防する機会を逸しないようにする"ことが可能になり、また予防的歯科における医療費の効果的配分にも役立つのかもしれないと思う。 以上は抜歯と歯周病/予防にかかわる話であるが、次は、抜歯原因として歯周病に次いで多いう蝕の予防にかかわる話である。JADA6月号のコラムでDr.Christensenが"高齢者のう蝕への対処"という記事を書いている。高齢者はう蝕の予防・治療に熱意がなく抜歯に至ることが多いが、どうすべきか?患者もさることながら、歯科医師、歯科衛生士がう蝕の予防・治療、歯を保存することの重要性を患者に伝える必要があるということである。それには、近年作成された国際的なう蝕の判定基準International Caries Detection & Assessment System (ICDAS)の知識を歯科医師が身につけるのが望ましいとしている。このICDASの利用は、歯科医師が予防に焦点を当てたケアをするのに役立つであろうという。 ここで出てきたICDASのことは筆者は今回初めて知ったのであるが、我が国でもあまり周知されていないようである。そこで、ICDASの紹介をすることにした。まず作業手順は次のようである。 コード0 健全 コード0:う蝕を裏付けるエビデンスがない(5秒間のエアー乾燥後にエナメル質の透明性に変化がないあるいは疑わしい)。エナメル質形成不全等の発育障害、歯のフッ素症、歯耗(咬耗、磨耗、侵蝕)、外因性/内因性の着色があっても健全とする。 従来の我が国でのう蝕分類はC0〜C4となっているが、ICDAS分類とは内容的にかなりのずれがある。ICDASでは観察所見を細かく分類し、コード0の健全歯の説明からもわかるように、不必要に疾患とみなさないようにしている。できるだけ不必要な介入は避け、また、介入しても切削ではなく再石灰化促進などのケアを重視する意図のように思われる。 予防指向の歯科医療は多くの歯科医療関係者にとって多分あまり喜ばしいことではないかもしれないと思う。しかし、予防歯科において遺伝子バイオマーカーやICDASの利用といったことも行われつつあり、それは患者の利益のみならず、増大する医療費の抑制にも役立つであろう。我が国の場合、予防指向医療にするには健康保険制度が大きな壁であり、まずはその改革、合理化が必要である。 (2013年9月1日)
|
2013年9月1日 提供:今井庸二先生 |
韓国の問題、人を貶めるまでして、嘘を上塗りするな
2013年9月22日 提供:YOUTUBE GreatNEWS117 |
福祉国家は持続不可能 財政難でオランダ国王
世界一の満足度の高い国オランダの実情 |
2013年9月18日 提供:共同通信社 |
外洋に1日600億ベクレル放出 セシウムなど第1原発から
気象研の研究官報告 東電「濃度は基準以下」
2013年9月19日 提供:共同通信社
|
2013年9月19日 提供:毎日新聞社 |
FUKUSIMAの最悪事故の真実(ドイツ放送)
1)
|
2013年9月19日 提供:YOUTUBE 311akatuki |